名医が見据える最新医療の可能性と未来
国内トップクラスの名医に、最先端医療について聞く不定期連載『名医の羅針盤』。
初回は、読者の興味も高い婦人科疾患の最前線に立つ婦人科医、安藤正明氏の元を訪ねた。
低侵襲治療(*1)の 最前線に立つ医師
今春、2014年の子宮体がん手術に続いて、子宮頸がんの手術である「腹腔鏡下広汎子宮全摘術」が健康保険の適用となった。 ロボットを使用した腹腔鏡下手術(*2)も広く知られるようになり、婦人科医療が大きく変わりつつある。 その最前線に立つのが、倉敷成人病センターの婦人科医、安藤正明院長だ。
「私が今までに取り組んだ手術の数は全部で2万件以上。 腹腔鏡下手術を始めたのは1998年頃です。 そして、腹腔鏡による子宮頸がんの広汎子宮全摘術(*3)を初めて行ったのも、1998年のこと。 以来、がん手術だけで1,400例ほどを手掛けてきました。 開腹手術に比べて患者さんへの負担が圧倒的に少なく、 術後の回復も早い腹腔鏡下手術に私は積極的に取り組んでいます。」
大腸がんの腹腔鏡下手術に遅れること12年。 ようやく開いた、保険による婦人科の腹腔鏡下手術の道。
「大腸がんの腹腔鏡下手術に保険が適用されたのは、2002年です。 その頃には既に、当センターで腹腔鏡を使った子宮頸がんの広汎子宮全摘術を行っていましたが、 当時婦人科の腹腔鏡下手術は保険適用外だったため、自費診療とせざるを得ませんでした。 そして2014年に子宮体がんの腹腔鏡下手術が、 2018年4月には子宮頸がんの腹腔鏡下広汎子宮全摘術と子宮体がんのロボット手術が保険適用となりました。 開腹による手術が大勢を占めていた日本の婦人科でも、 低侵襲を実現する腹腔鏡下手術がようやく本格的に動き出したということです」
腹腔鏡下手術がもたらすメリット
腹腔鏡下手術は、医師が拡大カメラを見ながら3~5ミリメートル径の細い器具(鉗子)を患者の体内に挿し入れ操作。 開腹を必要としないため、より繊細で低侵襲に特化した手術をすることが可能だ。
「患者さんにとっては、傷が小さくて済む、出血や痛みが少ない、回復が早いなどの特長があります。 保険が利用できるようになったことで、病気に悩む患者さんに安心して腹腔鏡下手術を選択していただけるようになりました」
20年以上前から婦人科における低侵襲医療を推進し“腹腔鏡下手術のパイオニア”である安藤氏の元には、 国内外の大学や病院などからの研修生・見学者が絶えることがない。
「良性腫瘍の腹腔鏡下手術に対して日本の医療は既に一定の水準に達していると考えますが、 悪性腫瘍に対する技術は個々に大きな差が見られます。 病院によっても技術のばらつきが大きく、当センターでしかできないような特殊な手術もたくさんあります。 例えば、子宮内膜症の手術です。子宮内膜症とは、 本来子宮とまったく関係のないところに、子宮内膜の組織に近いものができる病気のことです。 尿管にできたり、直腸にできたり、へその中や、ときにはもっと離れた脳や神経の中にできる場合もあります。 尿管にできた場合を例にとると、 子宮内膜症ができることで腎臓から膀胱への尿の通り道がふさがれて尿が流れなくなり、腎臓が機能しなくなるのです。 そんなときは、尿管の一部分を切除して改めてつなぎ合わせます。 こういったケースは本来泌尿器科でする手術ですが、泌尿器科での手術は開腹になるため、 患者さんの負担を減らすことを考えて当センターでは泌尿器科とチームを作り、すべて腹腔鏡下手術で行っています」
これらは『希少部位の子宮内膜症』と呼ばれ、重症例100人のうち1人程度の割合で見られる症状だ。
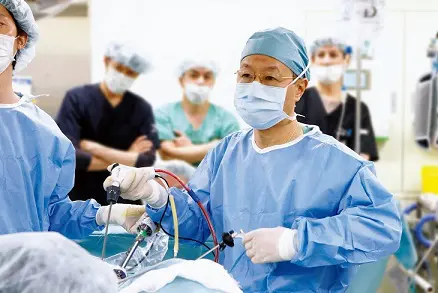
腹腔鏡下手術中の安藤氏。鉗子を自在に操る。
ロボットを使った手術が主流に
4月の改定で保険適用になったことを受け、 今後、婦人科において腹腔鏡下手術が加速度的な広がりを見せるはずだ。
「腹腔鏡下手術は、患者への負担が少なく回復が早い半面、合併症や事故などのリスクもはらみます。 近年では、鉗子をロボットのダヴィンチ(*4)に持たせる腹腔鏡下手術が脚光を浴びています。 ロボットが鉗子を持つとはいえ、操作するのは人間です。 ロボット手術は従来言われてきたほど簡単ではないのです。 実は2020年にはダヴィンチに加え、国産メーカーを含む少なくとも3社が新たなロボットをデビューさせることが決まっているんです。 ロボットを使った手術が当たり前になる。 そんな時代がいよいよ始まります。 それまでにしっかりと手術の技術を磨き、精度を上げておくことが私たち医師に課せられた最大の課題です」
「私たち」安藤氏は、そう言った。 “婦人科の救世主”といわれ“倉敷に安藤あり”と世界にその名を響かせるほどの手術の名手だが、 毎日欠かさず習慣にしていることがあるという。 それが、今なお続ける技術向上のための練習だ。 毎朝起きるとドライボックス(*5)に向かい、鉗子を手に縫合結紮の練習をする。 がんに侵されながらも命懸けで子を望む女性に応え続けるために――。

婦人科系がんの予防法は?
子宮頸がん、子宮体がん、卵巣がん。 ひとくくりにしてしまいがちだが、3つの悪性腫瘍は場所も成り立ちもまったく違う。
「子宮頸がんは、とにかく検診。早く見つけることが鍵。 子宮頸部(子宮の入口)にできる子宮頸がんの要因といわれるのは、HPVウイルス。 非常にありふれたウイルスで、性交経験のある人なら誰でも感染の可能性があります。 HPVワクチンの普及の遅れから、 現在のところ予防することは難しいですが、検査を受けることで対応できます。 ウイルス検査が陰性であれば以後は3年に1回検診を受けるだけで大丈夫です。 性交渉の低年齢化に伴い、 20歳代を含む若い患者が増えていますので年齢にかかわらず検査の重要性は認識してください」
また、突然増え始めた子宮体がん。 その要因は、欧米化した食生活や少子化、晩婚化など、まさに現代のライフスタイルにあった。
「子宮体部(赤ちゃんが育つ場所)の内側にある子宮内膜から発生するのが子宮体がん。 影響を与える主なホルモンとして、黄体ホルモンとエストロゲンがあります。 エストロゲンが過度に体を刺激すると、子宮体がんができやすくなります。 初潮が早い人は、エストロゲンに曝される時間が長くなりリスクが高まります。 黄体ホルモンは妊娠中に増え、子宮内膜の増殖を防ぎ、子宮体がんを抑制する働きがあります。 しかし、少子化や晩婚化によって黄体 ホルモンに曝される時間が減り、 その結果子宮体がんのリスクが高まるのです。 また、脂肪分の多い欧米風の食生活も避けましょう。 脂肪分の多い食事を控えること、または妊娠することで子宮体がんのリスクは軽減されます」
そして、症状の出にくい卵巣がん。 多角的な検診で、少しでも早く発見すること。それが大事。
「卵巣がんは、すい臓がんと並ぶサイレントキラーです。 初期発見が非常に難しく、気がついたときにはかなり進行している場合があります。 超音波での卵巣チェックや、採血し腫瘍マーカーでチェックする方法などがありますが、 転移していない卵巣がんの半数は腫瘍マーカーに異常が出ないため、 なかなか見つけづらいのが現状です。 低用量ピル(*8)を服用すると卵巣がんのリスクが低減すると言われており、 また他の病気で子宮を全摘出した人は、確率が1/2程度に減ることが分かっています。 卵巣がんの要因は、子宮体がん同様、欧米風の脂肪分の多い食事にあります。 インスタント食品や揚げ物をよく食べる人は、食生活を見直しましょう。 子宮体がんも卵巣がんも以前は先進国の中では日本が飛び抜けて少なかったのですが、 この50年ほどで一気に増加し、今では欧米と変わらない数の患者さんがいます」
患者が病院を選ぶ際に注意すべきこと
市民権を得てきたセカンドオピニオンという言葉。 納得して治療に集中するためには、複数の専門家の意見を聞いてみる、というのも一案。
「医師によっては、採用する術式や治療プランが限定される可能性もあります。 セカンドオピニオンを有効に活用して、 自分が納得のいく治療を選択するようにしてください。 クリニックのウェブサイト上で見ることのできる病例と手術数、 腹腔鏡下手術認定医の数は、病院選びの一つの指標になると思います。 トータルの手術数ではなく、医師の数にも注目しましょう。 一人一人がどれぐらい手術しているかが分かります。 手術数の多い医師は、経験が豊富ということです」
低侵襲治療に懸ける想いは世界一
最後に「安藤先生にとって低侵襲治療とは?」 と投げかけると、こんな答えが返ってきた。
「“逃れられないもの”です。 私も昔は、見ているのが辛くなるぐらい大きな跡を残さざるを得ない開腹手術をたくさんしてきました。 それが20年前から腹腔鏡下で手術するようになって、 患者さんへの負担は劇的に軽くなったんです。 75歳の女性が手術の翌日に起き上がって笑うことができるのです。 そんな光景を見続けていたら、もう腹腔鏡下手術から逃げられなくなってしまいました。 また、がんの手術の場合は、5年生存率が重要な指標です。 どれだけ低侵襲でも、根治性を上げられないとどうしようもありません。 子宮体がんでリンパ節への転移があった場合の5年生存率は国内・海外共に約60%ですが、 当センターでは約85%。きちんと取って、きちんと治す。 これこそが、まだほとんど誰も子宮頸がん、子宮体がんの腹腔鏡下手術に取り組んでいなかった頃から、 経験と実績を積んできた私と当センターが低侵襲で目指す、婦人科医療の姿です」
3年前の院長就任後も、手術数を減らすことなく、 学会や他病院の医師の教育などで国内外を飛び回り、 日々の外来もこなし、医師向けセミナーも開催する安藤氏。 そのバイタリティーの源は「逃れられない、それほどまでに低侵襲治療は患者のためになる」 という想い一つなのかもしれない。
理解が深まる医療用語解説
(*1)低侵襲治療
「侵襲」とは、治療に伴い体にとって負担や害となること。 低侵襲治療とは、その負担をできる限り低くする治療のこと。
(*2)腹腔鏡下手術
大きく開腹する手術とは違い、 腹部に数カ所あけた数ミリメートル程度の穴に内視鏡の一種である腹腔鏡と実際に患部を触る鉗子(棒状の特殊器具)を挿入。 腹腔鏡の視野の下、鉗子を操作することで手術を行う。
(*3)腹腔鏡下手術
大きく開腹する手術とは違い、 腹部に数カ所あけた数ミリメートル程度の穴に内視鏡の一種である腹腔鏡と実際に患部を触る鉗子(棒状の特殊器具)を挿入。 腹腔鏡の視野の下、鉗子を操作することで手術を行う。
(*4)広汎子宮全摘術
子宮周辺に広がる子宮頸がんに対し、 子宮とその周辺組織や臓器を切除する手術。 開腹が主流であるこの手術を、腹腔鏡下で実施するのが腹腔鏡下広汎子宮全摘術。
(*5)ダヴィンチ
内視鏡手術支援ロボット ダヴィンチのこと。 米国のロボット開発会社インテュイティブサージカル社が開発した。
(*6)ドライボックス
腹腔鏡などの内視鏡を使った手術の手技を、自宅や医局でトレーニングするためのもの。
(*7)掻爬
組織をかきとること。子宮内膜の再生能力を利用して行う術式。
(*8)ホルモン治療
がん細胞が増殖するときに必要となるホルモンを、 別のホルモンを投与することで抑える治療法。 がんそのものを攻撃する化学療法に対し、がんの発育を阻止して進行を抑える。
(*9)低用量ピル
毎日1回服用することにより、排卵を抑える。 長期間服用することで卵巣がんの発生が半減したとの研究結果もある。
プロフィール

倉敷成人病センター 院長/婦人科医 安藤 正明
1986年より開腹、腹腔鏡下手術を問わず婦人科疾患の手術を数多く施行。
中でも婦人科の腹腔鏡下手術の症例数は全国トップクラスであり、 婦人科悪性腫瘍の胸腔鏡下手術を確立させた国内のパイオニアの一人。 難症例の手術も数多く施行しており、 世界的権威のある学会で10年連続学会賞を受賞。
日本産科婦人科内視鏡学会技術認定医・常務理事。
取材先
今回はこちらを訪れました!

一般財団法人 倉敷成人病センター
〒710-8522 岡山県倉敷市白楽町250
TEL 086-422-2111 FAX 086-422-4150



